Locītavu problēmas bieži rodas lokāli, ja cilvēkam ir sāpes noteiktā locītavā un viņš var precīzi noteikt sāpju lokalizāciju. Bet dažreiz locītavu sāpes nevar lokalizēt, jo sāp visas locītavas vai vairākas vienlaikus. Runāt par reimatoīdo artrītu šajā gadījumā ir pāragri, jo papildus šai patoloģijai ir arī citas slimības, kurās sāpes pārklāj visas muskuļu un skeleta sistēmas locītavas.
Uzmanīgs ārsts, kurš analizēs pacienta sūdzības un noteiks cēloņu un seku sakarības, var identificēt cēloņus, kāpēc vienlaikus sāp visas locītavas. Diagnozes noteikšana nebūt nav vienmēr tik vienkārša, un ar visbiežāk sastopamajiem vispārējiem simptomiem nav iespējams izdalīt konkrētu patoloģiju uzreiz pēc vairāku izmeklējumu veikšanas. Tāpēc, kad rodas sistēmiskas locītavu sāpes, nekavējiet ārsta apmeklējumu.
Ja visas muskuļu un skeleta sistēmas locītavas ir smagi slimas, var būt šādi iemesli:
- Autoimūnas izcelsmes patoloģijas un sistēmiskas alerģiskas reakcijas.
- Reimatoīdais artrīts.
- Osteoartrīts.
- Hronisks nogurums, palielināta fiziskā aktivitāte.
- Ķermeņa intoksikācija.
- Asins slimības.
Kad sāpes parādās vairākās vai visās locītavās, uzreiz jāatceras, ka šāda situācija ir tikai reakcija uz noteiktām slimībām, bet ne neatkarīgas slimības. Vienīgie izņēmumi var būt tādas patoloģijas kā osteoartrīts un reimatoīdais artrīts, kad tiešais cēlonis ir paša skrimšļa bojājums.
reimatoīdais artrīts
Šī slimība attiecas uz hroniskām autoimūnām patoloģijām, kurās galvenokārt tiek skartas ķermeņa locītavas. Reimatoīdā artrīta atšķirīgā iezīme ir daudzu locītavu iesaistīšanās patoloģiskajā procesā.
Tajā pašā laikā iekaisuma procesā galvenā loma ir citokīniem, metaloproteināzei un ķīmijteraktiskiem citokīniem. Tie ir pretiekaisuma elementi, kas aktivizē paša cilvēka ķermeņa imūno šūnu darbību. Rezultātā viņi pāriet uz iekaisuma vietu, tas ir, uz cilvēka ķermeņa locītavām, un izraisa tipisku iekaisuma reakciju.
Tipiska reimatoīdā artrīta izpausme ir perifēro locītavu bojājumi un simetriski. Kad slimība pasliktinās, patoloģija ietekmē lielākās locītavas. Patoloģija skar galvenokārt sievietes, vīriešiem tā notiek trīs reizes retāk. Tas tiek diagnosticēts vecumā no trīsdesmit līdz piecdesmit gadiem, bet dažreiz tas var parādīties arī pusaudžiem - šo slimību sauc par juvenilo artrītu.
Neskatoties uz to, ka zinātnieki ir noskaidrojuši slimības imūno raksturu, vēl nav bijis iespējams precīzi noteikt reimatoīdā artrīta cēloni - kāpēc pretiekaisuma šūnas iegūst šādu patoloģisku aktivitāti. Līdz šim ir pierādīta reimatoīdā artrīta ģenētiskā nosliece, norādīts arī tas, ka patoloģiju izskatu ietekmē tādi negatīvi faktori kā smēķēšana, vīrusu slimību pārnešana un tā tālāk.
Slimības gaita ir saistīta ar imūnkompleksu aktivāciju, kurus ražo sinoviālā membrāna un atrod asinsvados. Ātra reakcija uz tiem ir reimatoīdie faktori - antivielas, kas ražotas pret šiem kompleksiem. Dažos gadījumos tie parādās paši, bez provocējošu faktoru klātbūtnes.
PALĪDZIET!Agrīnā patoloģijas attīstības stadijā makrofāgi migrē uz skartajām teritorijām, pēc kāda laika tur palielinās limfocītu skaits. Iekaisuma mediatoru izdalīšanās un provocē patoloģiskā procesa attīstību visā ķermenī.
Ja rodas hronisks sinovija bojājums, tad tā parastā biezuma vietā tas kļūst blīvāks un rupjāks, aug un uz tā virsmas veidojas krokas villu formā. Sinoviālā šķidruma šūnas ražo stromelizīnu un kolagenāzi, kas veicina destruktīvus procesus skrimšļa audos. Iekaisuma procesu pastiprina prostaglandīnu ražošana, parādās fibrīna nogulsnes un nekrotiskie procesi.
Aizauguši sinoviālie audi provocē iekaisuma mediatorus, kas veicina ne tikai skrimšļa, bet arī kaulu audu, saišu un locītavu kapsulas iznīcināšanu. Pašā locītavas šķidrumā palielinās leikocītu skaits.
Mazās ķermeņa locītavas pārklāj raksturīgi reimatoīdie mezgli, kad locītava maina formu un pēc izskata kļūst neglīta. Šādu reimatoīdo mezglu saturs ir makrofāgu, fibroblastu un plazmas šūnu nekrotiskā daļa. Līdzīgus mezgliņus var atrast iekšējos orgānos.
Slimība progresē pakāpeniski. Pacienti cieš no vispārējām un vietējām locītavu izpausmēm - no rīta locītavās ir raksturīgs stīvums, tiek novērots nogurums, apetīte tiek zaudēta, ķermeņa temperatūra paaugstinās līdz subfebrīlam. Aptuveni stundu pēc pamošanās locītavu stāvoklis kļūst daudz labāks. Locītavas tiek skartas simetriski, un parasti reimatoīdais artrīts ietekmē šādas locītavas:
- Plaukstas locītava.
- Otrais un trešais metakarpofalangeālais.
- Plecs.
- Ceļi.
- Potītes.
- Gurns.
- Elkoņi.
Patiesībā šī slimība apdraud jebkuru muskuļu un skeleta sistēmas locītavu. Visretāk tiek iesaistītas distālās falangas locītavas, kā arī aksiālā skeleta elementi.
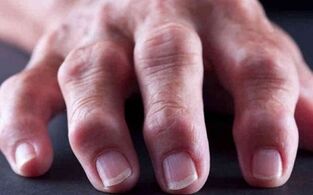
Locītavas paliek sāpīgas, tās uzbriest un apsarkst un pēc pieskāriena kļūst karstas. Lai mazinātu sāpīgas sajūtas, pacienti cenšas noturēt locītavas - tādējādi viņiem mazāk sāp. Slimības progresēšana notiek pirmajos 5–6 gados pēc pirmo patoloģisko izmaiņu sākuma. Un jau desmit gadus pēc patoloģijas attīstības pacientiem parādās neatgriezeniskas izmaiņas.
Šajā laikā pacientiem rodas ievērojamas locītavu deformācijas, un var rasties nestabilitāte. Kad nervu zari ir saspiesti, pacienti cieš no karpālā kanāla sindroma, un ar ceļa locītavas reimatoīdo artrītu pacienti saskaras ar Beikera cistu, dziļo vēnu trombozi utt.
Paralēli locītavu izmaiņām tiek novērotas ķermeņa ārpusartikulāras izpausmes, kas attīstās līdz ar patoloģijas progresēšanu katram trešajam pacientam. Šādu izpausmju piemērs var būt reimatoīdie mezgli plaušās, vaskulīts, Felty sindroms, miokardīts.
Slimības diagnosticēšana nav tik grūta. Tipiski reimatoīdā artrīta klīniskie kritēriji tiek parādīti asinīs, palielinās eritrocītu sedimentācijas ātrums, ievērojamā daudzumā ir atrodami C-reaktīvie proteīni un reimatoīdais faktors.
Pacientu veselības stāvoklis ir norādīts rentgena attēlā, kas tiek veikts, ja ir aizdomas par reimatoīdo artrītu. Slimība tiek diferencēta no osteoartrīta, sarkoidozes, psoriātiskā artrīta un ankilozējošā spondilīta, artrīta, kas attīstījies uz C hepatīta fona.
SVARĪGI!Veicot diagnozi, jāņem vērā, ka slimībai ir diezgan augsts letāls iznākums, bet reimatoīdā artrīta gadījumā tā ir saistīta nevis ar locītavu bojājumiem, bet ar patoloģiskām izmaiņām sirdī, iekšēju asiņošanu.
Slimības ārstēšana tiek veikta ar atbalstošu terapiju, kā arī ar spēcīgiem NSPL. Ieteicams locītavām piešķirt tikai pietiekamu slodzi, pievienot vingrojumu terapiju. Ja nepieciešams, tiek veikta operācija.
Osteoartrīts
Osteoartrīts ir vēl viena izplatīta patoloģija, kas var ietekmēt gan lielās, gan mazās locītavas. Dažādi faktori var provocēt osteoartrītu, kas, pirmkārt, negatīvi ietekmē locītavas skrimšļa audus. Skrimšļi visā cilvēka ķermenī veic vairākas funkcijas un galvenokārt kļūst par amortizatoru dažādu kustību procesā. Pastāvīgs stress izraisa palielinātu skrimšļa nodilumu.
Ja cilvēkiem ar labu veselību un spēcīgu imunitāti ir iespēja atjaunot bojātos audus, tad gados vecākiem pacientiem, kā arī pacientiem ar paaugstinātu locītavu sasprindzinājumu jaunu šķiedru sintēze gandrīz nenotiek, un skrimšļa audi netiek atjaunoti. Tradicionāli osteoartrīts tiek uzskatīts par mehāniskas ietekmes uz audiem sekas, taču tagad ārsti par sistēmiskā osteoartrīta attīstības faktoriem uzskata iepriekš pārnestās iekaisuma slimības.
Tipisks slimības simptoms ir sāpes visās locītavās, jo matrica zaudē ārkārtīgi svarīgas vielas - glikozamīnu un hondroitīna sulfātu. Šo elementu trūkums noved pie tā sauktās locītavas dislokācijas, tas ir, skrimšļa audos parādās dažāda dziļuma plaisas.
Iekaisuma procesi var izjaukt arī normālu skrimšļa audu struktūru, tādēļ, lokalizējoties kaula subhondrālajā daļā, ārsti pacientiem bieži diagnosticē mikrolūzumus. Kaula malas locītavā ir pārklātas ar izaugumiem - osteofītiem. Tie kalpo, lai kompensētu nodilušo skrimšļa daļu, bet patiesībā tie pacientiem rada vēl vairāk negatīvu sajūtu.

Menopauzes sievietes ir visvairāk uzņēmīgas pret osteoartrītu.
Tā kā reālais osteoartrīta cēlonis nav noskaidrots, ārsti identificē vairākus faktorus, kas veicina slimības attīstību:
- Iedzimta skrimšļa audu nepietiekamība, kurā to ir ļoti viegli ievainot. Piemēram, pacientiem ar šādu patoloģiju rodas plakanas pēdas, un bieži tiek diagnosticētas dislokācijas - pilnīgas un nepilnīgas.
- Dzimums ir arī viens no slimības attīstības faktoriem, jo saskaņā ar statistiku osteoartrīts sievietēm ir divreiz biežāks nekā vīriešiem.
- Vecuma pazīme - slimība parasti attīstās pacientiem, kas vecāki par četrdesmit pieciem gadiem, sievietēm tā sakrīt ar menopauzes periodu.
- Aptaukošanās.
- Metabolisma problēmas.
- Palielināta sporta slodze uz locītavām.
- Traumatiskas locītavu traumas.
Slimība attīstās jebkurā locītavā, bet parasti sākuma locītava ir tā, kurai ir vislielākās fiziskās aktivitātes. To var lokalizēt ceļa locītavās, gūžā, elkonī utt.
Slimības simptomatoloģija ir ļoti acīmredzama, tāpēc nevar palaist garām osteoartrītu. Cilvēkam ar paaugstinātu stresu locītavas nekavējoties sāk sāpēt, savukārt diskomforta stiprums var būt atšķirīgs: sākot ar nelielu ņurdēšanu locītavā līdz smagām asām sāpēm locītavā. Veicot kustības, sāpes palielinās, un miera stāvoklī tās kļūst mazāk izteiktas.
Paralēli sāpīgumam pacienti cieš no plaisām locītavās, stīvuma parādīšanās. Pacientiem ir ierobežota kustība. Īpaši slimības progresēšanas brīžos, kad patoloģijai tiek pievienoti refleksu muskuļu spazmas.
Vēlākā slimības attīstības stadijā pacientiem rodas raksturīga locītavu blokāde - tās ir asas sāpes, kad locītava pēkšņi pārstāj kustēties stipru sāpju parādīšanās dēļ locītavā. Tas ir saistīts ar skrimšļa audu fragmentu iekļūšanu dobumā, bloķējot kustību. Ja slimību pavada iekaisums, tad parādās sinoviālās membrānas pietūkums, kuru ir viegli vizualizēt.
Osteoartrīta attīstība ir diezgan individuāla. Dažiem pacientiem rentgens parāda patoloģijas progresēšanas pazīmes, taču saskaņā ar sajūtām slimības aina nemainās. Tajā pašā laikā citi pacienti izjūt stipras sāpes, iekaisumu un ierobežotu kustību, kad pati locītava attēlā izskatās apmierinoši, atbilstoši patoloģijas attīstības pakāpei.
Slimības diagnoze ir balstīta uz rentgenstaru datiem un slimības klīniskajām pazīmēm. Paralēli jūs varat veikt ultraskaņas skenēšanu vai magnētiskās rezonanses attēlveidošanu, ja ir nepieciešams novērtēt komplikāciju klātbūtni.
Ārsti mēģina ārstēt slimību, ņemot vērā locītavu kustību maksimālu saglabāšanos un pacienta spēju strādāt pēc profesijas. Tāpēc terapijā ir ārkārtīgi svarīgi apturēt slimības progresēšanu, novērst sāpes locītavā un mazināt iekaisumu.
Pašlaik osteoartrīta ārstēšanas iespējas nav neierobežotas, un ārstēšanas taktiku ir grūti atzīt par veiksmīgu, jo nav iespējams atjaunot locītavas. Slimība nonāk hroniskā stadijā, un jums to pastāvīgi jācīnās.
PADOMS!Neskatoties uz to, šādas nelaimīgas prognozes nenosaka pacientus ar invaliditāti - veiksmīgi izmantojot terapiju, jūs varat iemācīties sadzīvot ar osteoartrītu un pat uzturēt fiziskās aktivitātes.
Ārstēšanai ārsti izmanto šādas līdzekļu grupas:
- Nesteroīdie pretiekaisuma līdzekļi.
- Glikokortikosteroīdi.
- Hondroprotektori.
- Līdzekļi asinsrites aktivizēšanai.
- Muskuļu relaksanti.
Slimību terapiju galvenokārt veido zāles, kas var maksimāli atjaunot skrimšļa audus un izveidot vielmaiņas procesus locītavā. Tāpēc galvenais uzsvars tiek likts uz hondroprotektoriem, kuru lietošana sākas tūlīt pēc iekaisuma noņemšanas. Ārstēšana ar hondroprotektoriem ir ilgstoša, un labākais rezultāts parādās tikai savlaicīgi uzsākot ārstēšanu.
Citas slimības
Reimatoīdais artrīts un osteoartrīts ir visizplatītākās patoloģijas, kurās locītavas sāp un sāp visā ķermenī. Bet papildus saslimstības līderiem ir arī citi apstākļi, kas izraisa sāpes locītavu locītavās.
Locītavu sāpes var būt leikēmijas izpausme.
Sāpīgas locītavas var būt asins slimību izpausme. Hematoloģiskās patoloģijas mūsdienās ir visgrūtākās ne tikai ārstējošo ārstu diagnostikā, bet arī terapijā. Bieži vien tiem pievienojas onkoloģiskais faktors, un slimības pacientam iegūst pavisam citu nozīmi. Parasti locītavas visā ķermenī sāp ar leikēmiju - akūtu un hronisku. Tajā pašā laikā pacientiem pat nav aizdomas, ko tas nozīmē, jo asins analīžu rezultāti neuzrāda novirzes.
Artralģija nav izolēta, tiek ietekmēti ne tikai locītavu elementi, bet arī kauli un muskuļi. Tāpēc ārsti konsultē pacientus ar ilgstošām sāpīgām sajūtām, obligāti jākonsultējas ne tikai ar ortopēdisko traumatologu vai ķirurgu, bet arī ar hematologu, kuram var būt aizdomas par patoloģiju, un nosūtīt pacientu papildu pētījumiem.
Ķermeņa intoksikācija ir vēl viens locītavu sāpju cēlonis. Fakts ir tāds, ka locītavas ārkārtīgi asi reaģē uz toksīnu uzņemšanu organismā, un, ja locītavas sāk sāpināt un savīties, tad vainīga var būt arodbīstamības ietekme, saindēšanās ar sadzīves atkritumiem, tabakas smēķēšana un alkoholisms. Pacienti cieš no ārkārtīgi nepatīkamiem simptomiem - sāp visas locītavas, it kā ar gripu cieš vispārējais ķermeņa stāvoklis.
Pēc diagnozes noteikšanas ir iespējams uzlabot pacientu veselības stāvokli. Tiek veikta detoksikācijas terapija, tiek attīrītas asinis un līdz ar to arī locītavu šķidrums no toksīniem.
Vissvarīgākais
Sāpes visās ķermeņa locītavās ne vienmēr ir saistītas ar pašu locītavu patoloģiju. Ja tiek skartas ķermeņa locītavas, tad parasti cēlonis ir reimatoīdais artrīts vai osteoartrīts. Simptomi strauji pieaug, un patoloģiskais process locītavās progresē.
Citos gadījumos, kad locītavu sāpes nav saistītas ar locītavu bojājumiem, diskomforts var būt sistēmisku slimību izpausme, piemēram, asins leikēmija, kā arī osteoporoze, ķermeņa intoksikācija, infekcija. Tikt galā ar slimībām nav tik viegli, bet ir daudz grūtāk diagnosticēt slimību. Pacientiem ar sāpēm locītavās savlaicīgi jāsazinās ar klīniku, lai sāktu ārstēšanu agrīnā stadijā.
























